Пароксизмальная тахикардия представляет собой один из вариантов нарушения сердечного ритма, при котором происходит резкое увеличение частоты сердечных сокращений более 120-140 ударов в минуту. Такое состояние связано с возникновением эктопических импульсов. Они замещают нормальный синусовый ритм. Данные пароксизмы, как правило, начинаются внезапно и так же заканчиваются. Продолжительность может быть различной. Патологические импульсы генерируются в предсердиях, атриовентрикулярном узле или в желудочках сердца.
По механизму и причине возникновения пароксизмальная тахикардия практически аналогична с экстрасистолией (единичным внеочередным сокращением сердечной мышцы). Именно поэтому несколько следующих друг за другом экстрасистол расцениваются в качестве пароксизма. При таком режиме работы миокард сокращается неэффективно, происходит нарушение гемодинамики, приводящее к недостаточности кровообращения.
При суточном ЭКГ-мониторировании примерно у трети пациентов обнаруживаются приступы пароксизмальной тахикардии.
Классификация
По месту локализации генерируемых импульсов выделяют наджелудочковую (суправентрикулярную) и желудочковую пароксизмальную тахикардию. Наджелудочковая же подразделяется на предсердную и предсердно-желудочковую (атриовентрикулярную) форму.
Изучено три вида наджелудочковой тахикардии в зависимости от механизма развития:
- Реципрокная. При ней происходит круговая циркуляция возбуждения и повторный вход нервного импульса (механизм re-entry). Такой вариант встречается наиболее часто.
- Эктопическая (очаговая).
- Многофокусная (мультифокусная, многоочаговая).
Последние два варианта связаны либо с наличием одного или нескольких очагов эктопического ритма, или с появлением очага постдеполяризационной триггерной активности. При всех вариантах возникновения пароксизмальной тахикардии ей предшествует развитие экстрасистолии.
Причины возникновения
Этиологические факторы, предшествующие пароксизмальной тахикардии сходны с таковыми при экстрасистолии, но причины возникновения наджелудочковой (суправентриулярной) и желудочковой тахикардий несколько отличаются.
Основная причина развития наджелудочковой (суправентрикулярной) формы заключается в активации и повышении тонуса симпатической нервной системы.
Желудочковая тахикардия чаще возникает под действием склеротических, дистрофических, воспалительных и некротических изменений миокарда. Такая форма наиболее опасна. К ней предрасположены в большей степени мужчины пожилого возраста. Желудочковая тахикардия возникает при развитии эктопического очага в проводящей системе желудочков (пучок Гисса, волокна Пуркинье). Такие заболевания, как инфаркт миокарда, ИБС (ишемическая болезнь сердца), пороки сердца и миокардиты значительно повышают риск возникновения патологии.
Большая степень риска развития пароксизмальной тахикардии имеется у людей с врожденными аномальными путями проведения нервного импульса. Это могут быть пучок Кента, расположенный между предсердиями и желудочками, волокна Махейма между атриовентрикулярным узлом и желудочком или иные проводящие волокна, формирующиеся в результате некоторых заболеваний миокарда. Вышеописанные механизмы возникновения пароксизмальной аритмии могут провоцироваться проведением нервного импульса по этим патологическим путям.
Известен еще один механизм развития пароксизмальных тахикардий, связанный с нарушением функциональности атриовентрикулярного соединения. В данном случае в узле происходит продольная диссоциация, приводящая к нарушению работы проводящих волокон. Часть из них становится не способными провести возбуждение, а другая часть работает неправильно. Из-за этого некоторые нервные импульсы из предсердий не достигают желудочков, а ретроградно (в противоположном направлении) возвращаются обратно. Такая работа атриовентрикулярного узла способствует круговой циркуляции импульсов, вызывающих тахикардию.
В дошкольном и школьном возрасте встречается эсенциальная пароксизмальная форма тахикардии (идиопатическая). Ее причина до конца не изучена. Предположительно, причина нейрогенная. Основу таких тахикардий составляет психоэмоциональные факторы, ведущие к повышению симпатического отдела вегетативной нервной системы.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии начинается остро. Человек обычно отчетливо чувствует момент возникновения учащенного сердцебиения.
Первое ощущение при пароксизме – чувство резкого толчка за грудиной в области сердца переходящее в учащенное и усиленное сердцебиение. Ритм сохраняется правильный, а частота значительно увеличивается.
На протяжении всего приступа человека могут сопровождать следующие симптомы:
- резкое и длительное головокружение;
- шум в ушах;
- боли сжимающего характера в области сердца.
Возможны нарушения вегетативного характера:
- повышенная потливость;
- тошнота с рвотой;
- незначительное повышение температуры;
- метеоризм.
Значительно реже пароксизм сопровождает неврологическая симптоматика:
- гемипарезы;
- афазия.
Такое встречается при нарушении насосной функции сердца, при которой происходит недостаточность кровообращения головного мозга.
На протяжении некоторого времени после приступа наблюдается повышенное отделение мочи, которая имеет низкую плотность.
При затянувшемся приступе пароксизмальной тахикардии возможны гемодинамические нарушения:
- чувство слабости;
- обмороки;
- снижение артериального давления.
Люди, страдающие какими-либо заболеваниями сердечно-сосудистой системы, значительно тяжелее переносят такие приступы.
Чем опасна пароксизмальная тахикардия
Основная опасность пароксизмальной тахикардии заключается в развитии осложнений. При частоте сокращения миокарда желудочков более 180 ударов в минуту повышается риск развития их мерцания.
Длительное течение пароксизма может сопровождаться острой сердечной недостаточностью (сердечная астма и отек легких). Эти состояния нередко приводят к кардиогенному шоку. Из-за снижения объема крови, выбрасываемой в кровеносное русло, уменьшается степень насыщения кислородом сердечной мышцы, что провоцирует развитие стенокардии и инфаркта миокарда. Все вышеописанные состояния способствуют возникновению и прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
Заподозрить пароксизмальную тахикардию можно по внезапному ухудшению самочувствия с последующим резким восстановлением нормального состояния организма. В этот момент можно определить увеличение частоты сердечных сокращений.
Наджелудочковую (суправентрикулярную) и желудочковую пароксизмальную тахикардию можно отличить самостоятельно по двум симптомам. Желудочковая форма имеет ЧСС, не превышающую 180 ударов в минуту. При наджелудочковой наблюдается сердцебиение на уровне 220-250 ударов. В первом случае вагусные пробы, изменяющие тонус блуждающего нерва неэффективны. Наджелудочковая тахикардия же таким способом может полностью купироваться.
Пароксизмальное учащение сердцебиения определяется на ЭКГ изменением полярности и формы предсердного зубца P. Изменяется его расположение относительно QRS-комплекса.
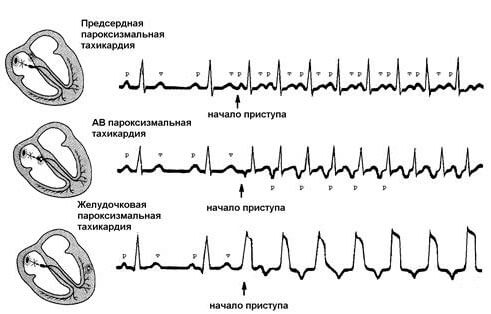
При предсердной форме (наджелудочковая) зубец P расположен типично перед QRS. Если патологический источник находится в атриовентрикулярном (АВ) узле (наджелудочковая), то зубец P является отрицательным и может наслаиваться либо находиться позади желудочкового QRS-комплекса. При желудочковой тахикардии на ЭКГ определяются расширенные деформированные QRS. Они очень похожи на желудочковые экстрасистолы. Зубец P при этом может оставаться неизмененным.
Нередко в момент снятия электрокардиограммы не происходит приступа пароксизмальной тахикардии. В таком случае эффективно холтеровское мониторирование, которое позволяет зарегистрировать даже короткие, субъективно не ощущаемые эпизоды учащенного сердцебиения.
В редких случаях специалисты прибегают к снятию эндокардиальной ЭКГ. Для этого внутрь сердца специальным образом вводят электрод. С целью исключения органической или врожденной сердечной патологии проводят МРТ (магнитно-резонансную томографию) сердца и УЗИ.
Лечение пароксизмальной тахикардии
Тактика лечения подбирается индивидуально. Она зависит от множества факторов:
- формы тахикардии;
- ее причины;
- длительности и частоты приступов;
- осложнений тахикардии;
- степени развития сердечной недостаточности.
При желудочковых формах пароксизмальной тахикардии обязательна экстренная госпитализация. В отдельных случаях при идиопатических вариантах с возможностью быстрого купирования допускается срочное введение антиаритмического препарата. Наджелудочковая (суправентрикулярная) тахикардия также может купироваться лекарственными веществами. Однако, в случае развития острой сердечно-сосудистой недостаточности также необходима госпитализация.
В случаях, если пароксизмальные приступы наблюдаются более двух-трех раз в месяц, назначается плановая госпитализация для проведения дополнительного обследования, редактирования лечения и решения вопроса об оперативном вмешательстве.
При возникновении приступа пароксизмальной тахикардии неотложная помощь должна быть оказана на месте. Первичное нарушение ритма или пароксизм на фоне сердечных заболеваний является показанием к срочному вызову скорой помощи.
Купирование пароксизма необходимо начать с вагусных приемов, снижающих влияние симпатоадреналовой системы на сердце:
- Обыкновенное натуживание.
- Проба Вальсальвы – попытка резкого выдоха при закрытой ротовой полости и носовых ходов.
- Проба Ашнера – надавливание на внутренние углы глазных яблок.
- Обтирание холодной водой.
- Вызов рвотного рефлекса (раздражение корня языка).
- Проба Геринга-Чермака – надавливание на область каротидных синусов (механическое раздражение в районе сонных артерий).
Эти приемы далеко не всегда эффективны, поэтому основной способ купирования приступа – введение антиаритмического препарата. Для этого применяют Новокаинамид, Пропранолол, Хинидин, Этмозин, Изоптин или Кордарон. Длительные пароксизмы, не поддающиеся медикаментозному лечению, купируют проведением ЭИТ (электроипмульсной терапии).

После выписки из стационара таким пациентам обязателен амбулаторный контроль кардиолога с определением индивидуальной схемы лечения. Для предотвращения рецидивов (в данном случае — повторных приступов) назначается ряд препаратов лицам, с частыми пароксизмами. Короткие наджелудочковые тахикардии либо пациенты с единичными пароксизмами не нуждаются в медикаментозном антиаритмическом лечении.
Противорецидивное лечение помимо антиаритмических препаратов включает применение сердечных гликозидов (Строфантин, Коргликон) под регулярным ЭКГ-контролем. Для профилактики развития желудочковых форм пароксизмальной тахикардии используют бета-алреноблокаторы (Метопролол, Анаприлин). Доказана их эффективность при комплексном приеме с антиаритмическими препаратами.
Хирургическое лечение показано только при тяжелом течении. В таких случаях производят механическое разрушение (деструкцию) эктопических очагов или аномальных путей проведения нервного импульса. В основе лечения – электрическое, лазерное, криогенное или химическое разрушение, радиочастотная абляция (РЧА). Иногда вживляют кардиостимулятор или электрический мини-дефибриллятор. Последний при возникновении аритмии генерирует разряд, способствующий восстановлению нормального сердцебиения.
Прогноз заболевания
Прогноз заболевания напрямую зависит не только от формы, длительности приступов и наличия осложнений, но и от сократительной способности миокарда. При сильных поражениях сердечной мышцы очень большой риск развития фибрилляции желудочков и острой сердечной недостаточности.
Самая благоприятная форма пароксизмальной тахикардии – наджелудочковая (суправентрикулярная). Она практически никак не сказывается на здоровье человека, но полное спонтанное излечение от нее все же невозможно. Течение этого варианта увеличения ЧСС обусловлено физиологическим состоянием сердечной мышцы и течением основного заболевания.
Самый худший прогноз у желудочковой формы пароксизмальной тахикардии, которая развилась на фоне какой-либо кардиальной патологии. Здесь возможен переход в мерцание желудочков или их фибрилляцию.
Средняя выживаемость больных желудочковой пароксизмальной тахикардией довольно высока. Летальный исход характерен для пациентов с наличием пороков развития сердца. Постоянный прием противорецидивных препаратов и своевременное хирургическое лечение в сотни раз снижает риск развития внезапной сердечной смерти.
Профилактика
Профилактика эсенциальной тахикардии неизвестна, т.к. не изучена ее этиология. Лечение основной патологии – ведущий способ предупреждения пароксизмов, возникающих на фоне какого-либо заболевания. Вторичной профилактикой является исключение курения, алкоголя, повышенных психологических и физических нагрузок, а также своевременный постоянный прием назначенных лекарственных препаратов.
Таким образом, любая форма пароксизмальной тахикардии является состоянием, опасным для здоровья и жизни пациента. При своевременной диагностике и адекватном лечении пароксизмальных нарушений сердечного ритма, осложнения заболевания можно минимизировать.


